- Autor Rachel Wainwright wainwright@abchealthonline.com.
- Public 2024-01-15 19:55.
- Última modificación 2025-11-02 20:14.
Hernia intervertebral
El contenido del artículo:
-
Que es la patologia
- Características de la estructura de la columna.
- El mecanismo de desarrollo de la enfermedad.
- Por qué se desarrolla la patología
- Tipos
-
Los síntomas de la hernia intervertebral.
- Cervical
- Cofre
- Región lumbosacra
- Consecuencias y posibles complicaciones
- Métodos de diagnóstico
-
Cómo deshacerse de la enfermedad
- Tratamiento sin cirugía
- Indicaciones de tratamiento quirúrgico
- Tipos de cirugías
- Período postoperatorio
- Vídeo
Los discos herniados son una de las causas más comunes de dolor de espalda. La patología se caracteriza por una protuberancia del disco intervertebral ubicado entre los cuerpos vertebrales. En la mayoría de los casos, una hernia es una complicación de la osteocondrosis. Cuando aparecen los síntomas, debe consultar a un médico y someterse a un examen, la detección temprana de la patología aumenta la efectividad del tratamiento. Para el tratamiento, se utilizan métodos conservadores, si no hay efecto, se realiza una operación.
Que es la patologia
La hernia de disco es una enfermedad en la que sobresale el núcleo pulposo del disco intervertebral. El mecanismo de desarrollo de la enfermedad está asociado con la estructura de la columna.

El disco herniado se forma debido a procesos degenerativos en el disco que separa las vértebras.
Características de la estructura de la columna
La columna vertebral consta de 33-34 vértebras, que están interconectadas por discos elásticos. Gracias a este último, se asegura la movilidad y flexibilidad de la columna.
La estructura del disco es la siguiente:
- núcleo pulposo: ubicado en el interior, suave, tiene una consistencia gelatinosa y es 90% agua;
- anillo fibroso: ubicado en el exterior, firme y duradero, rodea y delimita el núcleo pulposo.
Los discos de la columna cervical son más pequeños, los discos lumbares son los más grandes.
El mecanismo de desarrollo de la enfermedad
Normalmente, cada disco intervertebral se ubica estrictamente entre los cuerpos de dos vértebras. Si va más allá de este espacio entre discos, se desarrolla una hernia espinal.
El desarrollo de la enfermedad generalmente se asocia con la degeneración (desgaste) del disco. El anillo fibroso pierde su elasticidad, pueden desarrollarse desgarros y grietas. Todo esto conduce a la protrusión del núcleo pulposo.
Por qué se desarrolla la patología
No existe una única razón que pueda conducir al desarrollo de la enfermedad. En la mayoría de los casos, la formación de una hernia se asocia con osteocondrosis de la columna. Se trata de una enfermedad degenerativa-distrófica en la que el disco intervertebral pierde su elasticidad y se seca. Su altura disminuye, por lo que cualquier actividad física puede provocar lesiones.
Qué factores aumentan la probabilidad de desplazamiento del disco intervertebral:
- levantando pesas;
- movimientos bruscos de torsión;
- posición sentada prolongada;
- obesidad;
- actividad física excesiva;
- sobrecarga de la columna vertebral asociada con pies planos y zapatos incómodos;
- cese abrupto del ejercicio regular.
La predisposición genética también juega un papel. Una hernia del espacio intervertebral puede desarrollarse no solo como una complicación de la osteocondrosis, sino también con traumatismo y curvatura de la columna, en personas con anomalías del desarrollo que conducen a una sobrecarga de la columna vertebral.
Tipos
Cualquier parte de la columna vertebral puede verse afectada, pero con mayor frecuencia la lumbosacra y la cervical. Los síntomas clínicos dependen de la localización, cada tipo de enfermedad tiene sus propios síntomas. Existen los siguientes tipos de patología, teniendo en cuenta la ubicación:
- La hernia lumbosacra es la más común. En el 90% de los casos, la protuberancia se localiza en los niveles L4-L5 y L5-S1.
- La columna cervical es la segunda más común.
- La región torácica es extremadamente rara.
Dependiendo de la etapa de formación de la hernia, se distinguen los siguientes tipos:
- prolapso;
- saliente;
- extrusión;
- secuestro de disco.

Una hernia es una protuberancia del núcleo pulposo del disco más allá del anillo fibroso.
Los síntomas de la hernia intervertebral
Al comienzo de la formación de una hernia, la enfermedad generalmente no se manifiesta de ninguna manera, la persona no sospecha que está enferma. Los síntomas aparecen cuando el bulto comprime los nervios y vasos sanguíneos circundantes. Las manifestaciones clínicas dependen principalmente del tipo de enfermedad.
Cervical
El síntoma principal de la enfermedad es el dolor en la nuca. Las sensaciones de dolor aumentan con la carga, disminuyen en la posición supina. El dolor es sordo por naturaleza, puede irradiarse a la extremidad superior.
Además del síndrome de dolor, cuando los nervios se comprimen, se produce una violación de la inervación:
- entumecimiento de los dedos;
- cambios tróficos de la piel;
- mareos periódicos;
- dolor de cabeza;
- fluctuaciones en la presión arterial.
La gravedad de los síntomas depende del tamaño de la protuberancia y del grado de compresión del nervio.
Cofre
El dolor se localiza con mayor frecuencia en la parte superior de la espalda. Aumenta con el esfuerzo físico, estancia prolongada en una posición incómoda. El dolor también puede localizarse en el área del pecho, asemejándose a enfermedades cardíacas o estomacales.
Región lumbosacra
El dolor se localiza en la zona lumbar, a menudo se irradia a las extremidades inferiores, el sacro y los genitales. Las sensaciones dolorosas se intensifican con el esfuerzo, pasan en reposo.
Hay otros síntomas asociados con la inervación alterada:
- entumecimiento y hormigueo en la pierna;
- debilidad muscular en la extremidad inferior;
- disminución de la sensibilidad;
- trastornos pélvicos: incontinencia urinaria y fecal, disfunción eréctil.
La localización de los síntomas puede ser diferente: solo el muslo, el muslo y la parte inferior de la pierna, desde las nalgas hasta las yemas de los dedos. Depende de qué nervio esté pellizcado.

El síntoma principal con el que los pacientes que padecen una hernia intervertebral acuden al médico es el dolor en la columna
Consecuencias y posibles complicaciones
Con la detección precoz de la enfermedad y el inicio del tratamiento, el pronóstico es favorable. En alrededor del 75% de los casos, la afección mejora en 4 a 6 semanas, pero existe un alto riesgo de recaída.
El cuadro clínico no se limita solo a los síntomas principales. En algunos casos, se desarrollan complicaciones que cambian los síntomas. Las complicaciones pueden ser diferentes, según la parte de la columna en la que se encuentre la hernia.
| Localización | Complicaciones típicas |
| Cervical |
La complicación más común es el síndrome de la arteria vertebral. Se comprime la arteria vertebral, que irriga el cerebro. Clínicamente, esto se manifiesta por los siguientes síntomas: · Ruido en los oídos; · Mareos; · pérdida de consciencia; • destellos de luz en los ojos; • falta de cordinacion. En casos graves, el síndrome de la arteria vertebral puede causar ataques isquémicos transitorios (AIT), una violación transitoria del suministro de sangre al cerebro. |
| Cofre | Una hernia en la columna torácica puede comprimir las ramas viscerales que inervan los órganos internos. Por lo tanto, una complicación de la enfermedad puede ser la alteración del esófago, los bronquios, el hígado, el páncreas y los intestinos. |
| Región lumbosacra | La mayoría de las veces se complica con el síndrome radicular (radiculopatía). Esta es una condición en la que se comprime la raíz espinal, lo que conduce a un síndrome de dolor severo. |
Otra complicación que puede desarrollarse en todos los tipos de enfermedad es la mielopatía discogénica. Esta es una afección en la que un disco abultado hace que el canal espinal se estreche y comprima la médula espinal. Hay trastornos motores o sensoriales por un lado:
- paresia de la extremidad inferior (derecha o izquierda) con pérdida de reflejos tendinosos;
- pérdida de sensibilidad;
- disfunción de los órganos pélvicos: incontinencia urinaria y fecal.
Con el tiempo, la afección empeora y los cambios se vuelven irreversibles.
Métodos de diagnóstico
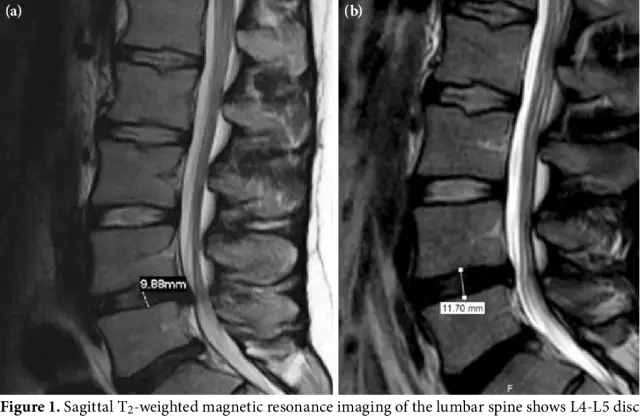
Es posible sospechar la presencia de una hernia espinal por los síntomas característicos, pero se requiere un examen adicional para hacer un diagnóstico. La resonancia magnética (MRI) se considera el estándar de oro, pero a veces se requieren otras pruebas.
| Método de diagnóstico | Quien se muestra | Explicación |
| Radiografía simple | Todos enfermos | Un método de investigación accesible, pero insuficientemente informativo. En la radiografía simple, puede ver signos de osteocondrosis y anomalías en el desarrollo de la columna, pero no será posible diagnosticar la patología de los discos intervertebrales. |
| Imágenes por resonancia magnética (IRM) | Todos enfermos | La resonancia magnética o la tomografía computarizada ayudarán a detectar patología. Las estructuras blandas como un disco intervertebral se visualizan mejor en la resonancia magnética. El estudio ayudará a determinar la ubicación y el tamaño de la protuberancia. |
| Ecografía Doppler (USDG) de vasos | Con daño a la columna cervical. | La protuberancia del disco en la columna cervical puede comprimir no solo el tejido nervioso, sino también los vasos. Esta es una indicación para la realización de estudios vasculares (USDG de vasos). |
| Electrocardiografía (ECG) | Con daño a la columna torácica. | Cuando un disco está involucrado en la región torácica, los síntomas pueden simular la angina de pecho. Para excluir patología cardiológica, se realiza un ECG. |

La resonancia magnética es el método principal para diagnosticar las hernias intervertebrales
Cómo deshacerse de la enfermedad
Existen varios tratamientos para la enfermedad. Se puede utilizar terapia conservadora o cirugía. La elección de las tácticas terapéuticas depende de varios factores: el tamaño y la ubicación de la protuberancia, la gravedad de los síntomas, la presencia de complicaciones y la duración de la enfermedad.
Tratamiento sin cirugía
En el 90% de los casos, la enfermedad se puede tratar con éxito con un tratamiento conservador. La terapia conservadora es de naturaleza compleja: se prescriben medicamentos, bloqueo paravertebral, procedimientos de fisioterapia y ejercicios de fisioterapia. La duración del curso del tratamiento debe ser de al menos 1 mes.
| Método de tratamiento | Explicación | |
| Terapia de drogas | Medicamentos antiinflamatorios no esteroides (AINE) |
Los AINE se recetan para aliviar el dolor y aliviar la inflamación. Los AINE sistémicos se utilizan: Meloxicam; Diclofenac (Dicloberl); Ibuprofeno · Naproxeno. |
| Relajantes musculares |
Los relajantes musculares centrales se prescriben para aliviar la tensión muscular, ya que la hipertonicidad muscular agrava el atrapamiento nervioso. Se utilizan los siguientes medicamentos: · Mydocalm; · Miaxil; · Toccata. |
|
| Vitaminas B | Las vitaminas B se prescriben para mejorar el trofismo de las fibras nerviosas. | |
| Bloqueo paravertebral | El bloqueo paravertebral se prescribe para aliviar el dolor. La esencia del procedimiento es la introducción de anestésicos y glucocorticoides en los tejidos paravertebrales. | |
| Fisioterapia |
En el período agudo de la enfermedad, se utilizan los siguientes métodos fisioterapéuticos: · UHF; · Ultrafonophoresis con hidrocortisona; · Electroforesis. Tienen como objetivo reducir la inflamación y el edema y mejorar la circulación sanguínea. Después del alivio de las manifestaciones agudas, se utilizan reflexología y terapia de barro. La terapia de tracción tiene un buen efecto, cuyo objetivo es aumentar la distancia intervertebral y reducir la carga en el disco intervertebral. |
|
| Fisioterapia | Un componente importante del tratamiento son los ejercicios de fisioterapia (terapia de ejercicios). Con la ayuda de ejercicios especiales, puede lograr el estiramiento de la columna vertebral, fortaleciendo el marco muscular. Por lo tanto, se reduce la carga en el disco afectado. Además de la terapia de ejercicio, el masaje se utiliza para mejorar la circulación sanguínea y reducir la tensión muscular. | |
La eficacia del tratamiento también se ve influida por el cumplimiento de las recomendaciones generales:
- dormir sobre una superficie o piso duro;
- elija una almohada ortopédica;
- excluir la actividad física intensa;
- moverse más durante el día.
Indicaciones de tratamiento quirúrgico
La cirugía es el método de tratamiento más eficaz y radical, pero la intervención quirúrgica se asocia inevitablemente con un alto riesgo de complicaciones postoperatorias, por lo que este tratamiento no está indicado para todos. Se requiere cirugía en aproximadamente el 10% de los casos.
En qué casos está indicada la intervención quirúrgica:
- El síndrome de dolor no se detiene dentro de los 1,5 meses posteriores al tratamiento conservador.
- La enfermedad se complicó con mielopatía discogénica, síndrome de la arteria vertebral.
- Hay disfunción de los órganos pélvicos (incontinencia urinaria y fecal, disfunción eréctil).
La decisión sobre la necesidad de una operación se toma de forma individual. También se tienen en cuenta la edad del paciente, el estado general y la presencia de enfermedades concomitantes.

El 10% de los pacientes con hernia intervertebral requieren cirugía.
Tipos de cirugías
El propósito de la cirugía puede ser extirpar una hernia o descomprimir la médula espinal (si se presentan complicaciones). El tratamiento se puede realizar con laminectomía, microdiscectomía o extirpación endoscópica de hernias.
| Nombre de la operación | Ventajas y desventajas | Explicación |
| Laminectomía |
La única ventaja es que no se necesitan equipos especiales. Desventajas: · Trauma; · Alto riesgo de complicaciones posoperatorias; · Larga recuperación. |
La laminectomía es el tratamiento más traumático. Durante la operación, se quita el arco vertebral. Su eliminación conduce a la expansión de la cavidad del canal espinal y elimina su compresión. Actualmente, la laminectomía rara vez se usa porque se dispone de tratamientos menos invasivos. |
| Microdiscectomía | Las ventajas incluyen la capacidad de eliminar una hernia de cualquier tamaño y ubicación. Desventajas: trauma relativo, riesgo de complicaciones (pero menor que con laminectomía). | La extirpación microquirúrgica de hernias (microdiscectomía) se utiliza cada vez más. La operación se realiza bajo anestesia general, se realiza una incisión de 3-4 cm en la piel y la extirpación de la hernia se realiza mediante microscopio. |
| Remoción endoscópica | La principal ventaja es la baja invasividad. La desventaja es que es imposible eliminar las hernias grandes. | El método de tratamiento menos invasivo es la extirpación endoscópica de la hernia. La operación se realiza bajo anestesia utilizando un dispositivo especial: un endoscopio. El dispositivo se inserta a través de pequeñas incisiones en la piel. |
Período postoperatorio
El tiempo de recuperación depende del tipo de cirugía (de 2 a 3 días para la cirugía endoscópica hasta varios meses para la laminectomía). Se recomienda usar un corsé semirrígido durante 1-2 meses después de la operación. La actividad física está limitada a 1 mes.
Vídeo
Ofrecemos para ver un video sobre el tema del artículo.

Anna Kozlova Periodista médica Sobre el autor
Educación: Universidad Estatal de Medicina de Rostov, especialidad "Medicina general".
¿Encontraste un error en el texto? Selecciónelo y presione Ctrl + Enter.