- Autor Rachel Wainwright wainwright@abchealthonline.com.
- Public 2023-12-15 07:39.
- Última modificación 2025-11-02 20:14.
Causas del infarto de miocardio: causas y factores predisponentes
El contenido del artículo:
- Ataque cardíaco: causas y factores de riesgo
- Grupos de riesgo: impacto en la incidencia de género, edad y lugar de residencia
- Presagios del infarto de miocardio
- Signos de un infarto
- Las consecuencias de un infarto pospuesto
- Primeros auxilios
- Diagnóstico
- Tácticas de tratamiento
- Vídeo
La causa del infarto de miocardio, una enfermedad cardíaca aguda en la que se produce la necrosis, es decir, la muerte de una parte del músculo cardíaco, es el bloqueo de los vasos sanguíneos por un trombo o émbolo, como resultado de lo cual se altera el flujo sanguíneo en las arterias coronarias, lo que conduce a un suministro de sangre insuficiente al corazón.
El infarto de miocardio es una forma clínica de cardiopatía isquémica (CI): una afección potencialmente mortal, el riesgo de muerte es especialmente alto en caso de infarto extenso, atención médica prematura y aparición de complicaciones. Según las estadísticas, el 15-20% del número total de todas las muertes súbitas ocurren en infarto de miocardio. Aproximadamente el 20% de los pacientes mueren en la etapa prehospitalaria, y en otro 15% de los casos, la muerte ocurre en el hospital. La tasa de mortalidad más alta se da en los primeros días después del inicio de un ataque, por esta razón, es importante buscar ayuda médica oportuna y comenzar el tratamiento lo antes posible.
En ausencia de flujo sanguíneo al músculo cardíaco durante más de 20 minutos, se producen cambios irreversibles en él causados por la muerte celular, lo que afecta negativamente el funcionamiento del órgano. El foco de necrosis se reemplaza posteriormente por tejido conectivo (se forma una cicatriz posterior al infarto), sin embargo, el tejido conectivo no posee las propiedades inherentes al tejido muscular del corazón y, por lo tanto, la recuperación completa después de un ataque cardíaco no ocurre incluso con el desarrollo más favorable de los eventos.

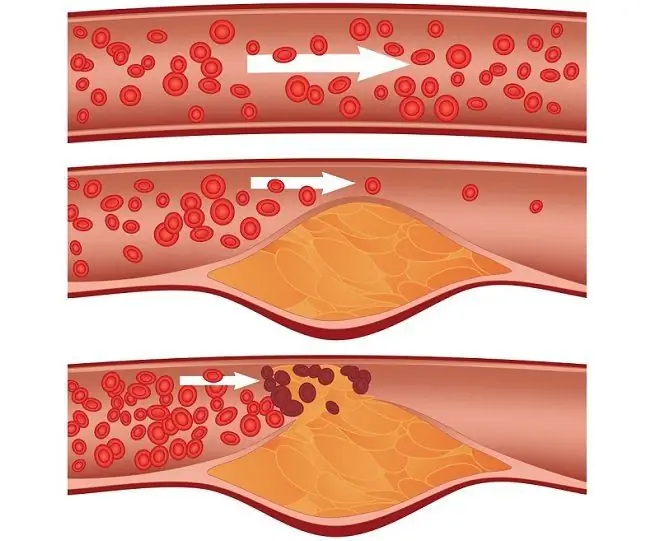
Aterosclerosis de las arterias coronarias: una causa directa de ataque cardíaco
Ataque cardíaco: causas y factores de riesgo
Las principales razones del desarrollo del infarto de miocardio son:
- aterosclerosis: las placas de colesterol dentro de los vasos sanguíneos se desprenden y entran en las arterias coronarias con el flujo sanguíneo, bloqueando el flujo sanguíneo en ellas;
- trombosis: un trombo, como una placa de colesterol, puede desprenderse y entrar en el vaso que suministra sangre al músculo cardíaco con flujo sanguíneo.
Una partícula extraña que ha entrado en el torrente sanguíneo y ha bloqueado un vaso se llama émbolo. No solo las placas de colesterol y los coágulos sanguíneos pueden actuar como émbolos, sino también el tejido adiposo, las burbujas de aire y otras partículas extrañas que pueden ingresar al torrente sanguíneo durante una lesión, incluido el quirófano. Además, la causa del infarto agudo de miocardio puede ser un espasmo de los vasos sanguíneos (incluso en el contexto del uso incontrolado de drogas o el uso de drogas).
Los factores que aumentan el riesgo de desarrollar un ataque cardíaco incluyen:
- predisposición genética;
- hipercolesterolemia e hiperlipidemia causadas por trastornos metabólicos debidos a desnutrición o enfermedades;
- hipertensión arterial;
- diabetes;
- hipodinámica;
- obesidad;
- estrés;
- exceso de trabajo (tanto físico como psicoemocional).
El infarto de miocardio puede ocurrir como una complicación de otras enfermedades:
- malformaciones de las arterias coronarias;
- tumores malignos;
- Aneurisma aortico;
- enfermedades que afectan el endotelio de los vasos sanguíneos (vasculitis, enfermedades sistémicas);
- síndrome de coagulación intravascular diseminada, que se desarrolló en el contexto de enfermedades infecciosas, disminución del volumen de sangre circulante, enfermedades de la sangre malignas, intoxicación, etc.;
- Lesiones mecánicas y eléctricas, quemaduras extensas.
Grupos de riesgo: impacto en la incidencia de género, edad y lugar de residencia
En los últimos años se han notificado cada vez más casos de infarto de miocardio en pacientes jóvenes. El grupo más vulnerable de la población son los hombres de 40 a 60 años. En el grupo de edad de 40 a 50 años, un ataque cardíaco en los hombres se desarrolla de 3 a 5 veces más a menudo que en las mujeres, lo que se explica por la acción de las hormonas sexuales femeninas, una de las cuales es fortalecer la pared vascular. Después de que las mujeres ingresan a la menopausia (50 años o más), la incidencia en ellas y en los hombres se vuelve la misma.

Muy a menudo, el infarto de miocardio ocurre en hombres de 40 a 60 años.
En pacientes jóvenes, la causa del infarto de miocardio son con mayor frecuencia defectos cardíacos y arterias coronarias, en los ancianos: cambios ateroscleróticos en los vasos coronarios.
Las mujeres desarrollan con más frecuencia que los hombres una forma atípica de infarto de miocardio, que a menudo conduce a la detección prematura de la enfermedad y explica el desarrollo más frecuente de consecuencias adversas en ellas, incluida la muerte.
Los habitantes de los países industrializados y las grandes ciudades son más susceptibles a la aparición de la enfermedad, lo que se explica por su mayor susceptibilidad al estrés, los frecuentes errores nutricionales y una situación ambiental menos favorable.
Presagios del infarto de miocardio
En el cuadro clínico de la enfermedad, se distinguen cinco períodos: preinfarto, agudo, agudo, subagudo y postinfarto (cicatrización).
El desarrollo repentino de un ataque cardíaco se observa solo en el 43% de los casos, en otros pacientes el infarto de miocardio está precedido por un período de angina de pecho inestable, que se manifiesta por dolor en el pecho en reposo. Este período puede tener una duración diferente, desde varios días hasta un mes. En este momento, el paciente desarrolla los llamados precursores, síntomas que indican una catástrofe cardíaca inminente. Como regla general, hay debilidad, aumento de la fatiga, trastornos del sueño (dificultad para conciliar el sueño, despertar nocturno), dificultad para respirar después de un esfuerzo físico leve, entumecimiento de las extremidades o sensación de piel de gallina en ellas. Puede haber alteraciones del analizador visual, dolor de cabeza, palidez de la piel, sudor frío, cambios de humor, ansiedad, inquietud. Además,los pacientes pueden quejarse de náuseas, vómitos, acidez de estómago.
Los signos enumerados pueden desaparecer por sí solos y volver a aparecer, razón por la cual el paciente los ignora.
Signos de un infarto
El primer y más llamativo signo de infarto de miocardio suele ser el dolor en el pecho. Tiene una alta intensidad, los pacientes lo describen como una daga, imparable. El dolor ardiente es de naturaleza apremiante, explosiva (el llamado dolor anginoso). El síndrome de dolor se acompaña de mareos, sudor frío, dificultad para respirar, náuseas. La presión arterial generalmente aumenta durante un ataque y luego desciende brusca o moderadamente. El paciente puede tener arritmia, taquicardia. A menudo, el ataque se acompaña de tos seca.
Un ataque de dolor a menudo tiene un carácter ondulante, el dolor luego desaparece y luego vuelve a empeorar. La duración de un ataque suele ser de 20 a 40 minutos, pero puede durar varias horas y, en algunos casos, días. Un signo característico de un infarto, que lo distingue de la angina de pecho, es que la ingesta de nitroglicerina no alivia este dolor.
Al final del período agudo, el dolor cede. Su persistencia en el período agudo puede indicar el desarrollo de isquemia de la zona de peri-infarto o pericarditis. En el contexto de necrosis y cambios inflamatorios en el foco de la lesión, la temperatura corporal aumenta. La fiebre puede durar 10 días o más; cuanto mayor sea el área dañada del músculo cardíaco, más durará la fiebre. En el mismo período, el paciente suele presentar signos de hipotensión arterial e insuficiencia cardíaca. El resultado de la enfermedad depende en gran medida del curso del período agudo. Si el paciente sobrevive en esta etapa, le sigue un período subagudo, durante el cual la temperatura corporal se normaliza, el síndrome de dolor desaparece y el estado general mejora. En la etapa postinfarto, continúa la relativa normalización de la condición del paciente.

La nitroglicerina con un ataque cardíaco no puede aliviar el dolor, pero tomarla como parte de la provisión de primeros auxilios no será superfluo.
Esta, la forma más común de ataque cardíaco, se denomina típica o anginosa. También existen formas atípicas que se diferencian entre sí y del cuadro clínico anginoso del período más agudo. En todas las etapas posteriores, se observan síntomas similares.
La forma asmática se caracteriza por dificultad para respirar, hasta asfixia y taquicardia, síntomas que imitan un ataque de asma. El dolor en la región del corazón es leve o está ausente. Esta forma de la enfermedad se registra en aproximadamente el 10% de los casos y generalmente se desarrolla en pacientes que ya tienen antecedentes de infarto de miocardio y en pacientes ancianos.
El infarto de miocardio cerebrovascular tiene síntomas similares a los de un accidente cerebrovascular. El paciente tiene dolor de cabeza, mareos, desorientación en el espacio, alteraciones de la conciencia hasta su pérdida, a veces las manifestaciones descritas se acompañan de vómitos. La forma cerebrovascular representa aproximadamente el 5% de todos los casos de ataque cardíaco, la frecuencia de aparición aumenta con la edad.
Con la forma gastralgica de un ataque cardíaco, se observa dolor en la parte superior del abdomen con radiación hacia la espalda. El dolor se acompaña de hipo, ardor de estómago, hinchazón, eructos, náuseas, vómitos y, a veces, diarrea. El ataque imita una exacerbación de pancreatitis o toxicidad alimentaria. Esta forma de la enfermedad se registra en aproximadamente el 5% de los casos.
Con un ataque cardíaco arrítmico, el síntoma principal son las arritmias cardíacas. El dolor de pecho es leve o está ausente. El ataque se acompaña de dificultad para respirar, lo que aumenta la debilidad. Esta forma de infarto de miocardio se diagnostica en el 1-5% de los pacientes.
Con una forma borrada, el infarto transferido suele detectarse más tarde, siendo un hallazgo accidental al realizar un estudio electrocardiográfico por otro motivo. El dolor con este tipo de ataque cardíaco está ausente o es débil, hay un deterioro en la salud general, aumento de la fatiga, dificultad para respirar. Esta forma de ataque cardíaco se encuentra generalmente en pacientes con diabetes mellitus.
Las consecuencias de un infarto pospuesto
Las complicaciones de un ataque cardíaco pueden ocurrir desde las primeras horas después del inicio de la enfermedad, su apariencia empeora significativamente el pronóstico.
En los primeros días, a menudo se desarrollan alteraciones del ritmo cardíaco. La fibrilación auricular es una de las complicaciones más graves del infarto de miocardio, ya que puede convertirse en fibrilación auricular y ventricular, que en muchos casos es mortal. En el período posterior al infarto temprano, en todos los casos se registran arritmias cardíacas de diversos grados, en el período posterior al infarto tardío, en aproximadamente el 40% de los pacientes.
El desarrollo de insuficiencia cardíaca ventricular izquierda en un paciente que ha tenido un ataque cardíaco se manifiesta por asma cardíaca y, en casos graves, edema pulmonar. La insuficiencia cardíaca del ventrículo izquierdo también puede causar un shock cardiogénico, otra complicación que puede ser fatal. El shock cardiogénico se manifiesta por una caída de la presión arterial por debajo de 80 mm Hg. Art., Taquicardia, acrocianosis, pérdida del conocimiento.
La rotura de las fibras musculares en la zona de necrosis provoca un taponamiento cardíaco, en el que la sangre fluye hacia la cavidad pericárdica. Con un daño miocárdico extenso, es posible la rotura ventricular, cuyo riesgo es mayor en los primeros 10 días después de un ataque.

La fibrilación ventricular es una complicación grave del infarto que puede provocar la muerte.
En el 2-3% de los pacientes se produce un bloqueo de la arteria pulmonar por un trombo, que suele ser mortal.
La complicación del infarto de miocardio por tromboembolismo se observa en el 5-7% de los pacientes.
El trastorno mental agudo complica el ataque cardíaco en aproximadamente el 8% de los casos.
El 3-5% de los pacientes con infarto desarrollan úlceras intestinales y de estómago.
En el 12-15% de los casos, el infarto de miocardio se complica por insuficiencia cardíaca crónica.
Una complicación tardía formidable es el síndrome postinfarto (síndrome de Dressler), causado por una respuesta anormal del sistema inmunológico al tejido necrótico. La inflamación autoinmune puede afectar los tejidos corporales cercanos y remotos, como las articulaciones. El síndrome posinfarto puede manifestarse como dolor articular, fiebre, pleuresía y pericarditis. Esta complicación se desarrolla en el 1-3% de los pacientes.
Primeros auxilios
Si sospecha de un ataque cardíaco, debe llamar inmediatamente a una ambulancia. Antes de su llegada, la persona debe recibir primeros auxilios. El paciente debe intentar calmarse, sentarse, proporcionarle acceso de oxígeno, para lo cual aflojar la ropa ajustada y abrir las ventanas de la habitación. Si tiene nitroglicerina a mano, debe darle una pastilla al paciente. El medicamento no aliviará el dolor, pero sí ayudará a mejorar la circulación coronaria. No se debe dejar al paciente solo hasta que llegue la ambulancia. Si pierde el conocimiento, debe iniciar inmediatamente las compresiones torácicas.
Diagnóstico
El método principal para diagnosticar un ataque cardíaco es ECG, electrocardiografía. Además de esto, se realizan una ecografía del corazón (ecocardiografía) y un análisis de sangre bioquímico. Uno de los métodos específicos del infarto para confirmar el diagnóstico es la prueba de troponina, que puede detectar incluso un daño miocárdico menor. El aumento de troponina en sangre se observa durante varias semanas después del ataque.

El método principal para diagnosticar un ataque cardíaco es el ECG.
Tácticas de tratamiento
Los primeros auxilios para un ataque cardíaco son mejorar el suministro de sangre al corazón, prevenir la trombosis y mantener las funciones vitales del cuerpo. El tratamiento adicional tiene como objetivo la cicatrización de la necrosis lo más pronto posible y la rehabilitación más completa.
El éxito de la rehabilitación depende en gran medida de la responsabilidad con que el paciente trate el tratamiento prescrito y las recomendaciones para cambiar el estilo de vida. Para prevenir una recaída (se desarrolla un ataque cardíaco repetido en más de un tercio de los casos), es necesario abandonar los malos hábitos, seguir una dieta, garantizar una actividad física adecuada, ajustar el peso corporal, controlar la presión arterial y los niveles de colesterol en la sangre y evitar el exceso de trabajo y el sobreesfuerzo psicoemocional, luego consiste en eliminar todos los factores que contribuyen al desarrollo del infarto de miocardio.
Vídeo
Ofrecemos para ver un video sobre el tema del artículo.

Anna Aksenova Periodista médica Sobre el autor
Educación: 2004-2007 "Primera Facultad de Medicina de Kiev" especialidad "Diagnóstico de laboratorio".
¿Encontraste un error en el texto? Selecciónelo y presione Ctrl + Enter.