Hematoma cerebral: tipos, síntomas, tratamiento, pronóstico
El contenido del artículo:
- La estructura del cerebro
- Las razones
- Tipos de hematomas
-
Hematoma epidural
-
Síntomas
- Espacio de luz borrosa
- Falta de período de luz
-
-
Hematoma subdural
Síntomas
-
Hematoma intracerebral
Síntomas
- Diagnóstico
- Tratamiento
- Consecuencias de un hematoma cerebral
- Vídeo
Un hematoma del cerebro suele ser el resultado de una lesión en la cabeza, en la mayoría de los casos, un shock y un accidente de tráfico. En la vejez, cualquier efecto traumático, incluso menor, puede provocar la rotura de los vasos sanguíneos y la formación de un hematoma.

Muy a menudo, la hemorragia cerebral ocurre debido a un trauma.
El cerebro humano (en lo sucesivo denominado GM) está representado por neuronas (partes de las cuales forman la materia gris y blanca del cerebro) y tres de sus membranas: dura, blanda y aracnoidea. Cada uno de ellos realiza funciones vitales.
La estructura del cerebro
La cáscara dura es la más superficial, su parte externa, que mira hacia la superficie interna de los huesos del cráneo, y la interna, hacia la membrana aracnoidea. Es rico en terminaciones nerviosas y forma los senos cavernosos y las vainas de los nervios que salen de la cavidad craneal.

El cerebro está rodeado por tres membranas.
La membrana mediana es aracnoidea, representada principalmente por vasos. Proporciona un adecuado suministro de sangre, drenaje linfático y dinámica del LCR.
El caparazón blando es el más cercano al GM. También participa en el suministro de sangre al cerebro, penetra en todos los surcos y hendiduras y proporciona una especie de fijación del tegumento del GM.
Entre cada una de las membranas hay espacios parcialmente llenos de líquido seroso, que si se lesiona o por otros motivos puede llenarse de sangre procedente de vasos sanguíneos dañados, formando un hematoma.
Las razones
Además del trauma, otras causas de hemorragia incluyen:
- Deformación, cambios en la estructura de los vasos del cerebro, que se produce debido a enfermedades crónicas o de otro tipo, incluidas las autoinmunes (aneurisma, malformación arteriovenosa, angiopatía amiloide cerebral).
- Hipertensión arterial incontrolada, crisis hipertensiva.
- Procesos tumorales primarios o metastásicos de GM.
- Ingesta incontrolada y prolongada de anticoagulantes (warfarina, ácido acetilsalicílico, etc.).
- Enfermedades hematológicas (hemofilia, oncohematología, anemia falciforme).
Tipos de hematomas
Dependiendo de la localización, se distinguen las siguientes formas de hemorragia GM:
| Tipos | Descripción |
| Epidural | Formado en el espacio delimitado por la superficie exterior del caparazón duro y la superficie interior del cráneo |
| Subdural | La sangre derramada se acumula entre las membranas duras y aracnoideas. |
| Intracerebral | Se forma como resultado de una hemorragia en el tejido cerebral, a veces con un avance hacia los ventrículos y la formación de hemorragia ventricular. |
| Subaracnoideo | Acumulación de sangre en el espacio subaracnoideo. |
De un vaso dañado, la sangre puede absorber la sustancia misma del cerebro, en cuyo caso se habla de hemorragia intracerebral.
Tipos de hematomas subdurales según curso clínico:
| Tipos | Descripción |
| Agudo | Los síntomas típicos se desarrollan inmediatamente después de una lesión o exposición a un factor dañino. |
| Subagudo | En este caso, el cuadro clínico no es evidente de inmediato, sino que se manifiesta en unas pocas horas. |
| Crónico | Una persona con hematoma subdural crónico puede caminar durante meses y, en casos raros, durante años, sin darse cuenta de su enfermedad, debido a la ausencia de signos clínicos característicos. |
Hematoma epidural
Se forma por encima de la duramadre y puede alcanzar hasta 8 cm de diámetro, acumulando un promedio de 80-120 ml de sangre (a veces hasta 250 ml). Debido al desprendimiento de la duramadre de los huesos del cráneo, tiene un característico aspecto de lente biconvexo, en el que hay una disminución de tamaño desde el centro hacia la periferia.

El hematoma epidural se forma sobre la duramadre; en la forma subdural, la sangre se acumula entre la duramadre y la aracnoides.
Un dato interesante es que las hemorragias subdurales casi nunca ocurren en niños menores de dos años y en personas mayores de 60 años debido a la estrecha unión del caparazón duro a los huesos del cráneo.
Con mayor frecuencia, se forman en hombres de 16 a 25 años, en pacientes del sexo opuesto, son menos comunes (más de 2 veces).
Síntomas
Un cuadro clínico característico es la presencia de un período de luz, en el que el paciente pierde el conocimiento por un corto tiempo y, después de la recuperación, se queja de cefalea moderada, mareos y debilidad. Objetivamente, se pueden observar amnesia, anisorreflexia, nistagmo y síntomas meníngeos leves.

La patología se acompaña de dolor de cabeza y debilidad.
Esta afección se considera una lesión en la cabeza de gravedad leve a moderada. Sin embargo, después de la expiración del período de luz (en promedio, de media hora a varias horas), los síntomas aumentan bruscamente, el dolor de cabeza se intensifica y se observan vómitos.
La conciencia se deteriora repentinamente, hasta el sopor (subcoma) y el coma. Objetivamente, hay una disminución de la frecuencia cardíaca, un aumento de la presión arterial, midriasis unilateral (del lado de la hemorragia), paresia del nervio facial y otros signos focales que indican compresión del GM.
Espacio de luz borrosa
El proceso puede continuar con un espacio de luz borrado. En este caso, la ausencia de conciencia, el coma se nota de inmediato. Luego, después de un tiempo (varias horas), la conciencia comienza a recuperarse hasta el estupor, a veces es posible la interacción verbal con el paciente, en la que puede indicar un fuerte dolor de cabeza.
En este estado, el paciente puede ser de varios minutos a 24 horas, después de lo cual la sintomatología, como en el primer caso, empeora progresiva y bruscamente, el estupor se convierte en excitación y luego en coma. Objetivamente, se observan trastornos vestibulares, neurológicos y de otro tipo graves, lo que indica daño al tronco cerebral. Las funciones vitales se deterioran progresivamente.
Falta de período de luz
La ausencia de un período de luz es un hecho bastante raro en el que inmediatamente después de una lesión el paciente está en coma sin cambiar de conciencia. Este es un signo de mal pronóstico que se observa en una lesión cerebral traumática grave en combinación con otro daño cerebral.
Hematoma subdural
En este caso, la sangre de los vasos dañados se acumula entre las meninges duras y aracnoideas. En términos de frecuencia, es aproximadamente el 40% de todos los hematomas intracraneales.
Síntomas
Los signos de deterioro de la conciencia, psique, dolores de cabeza y vómitos pasan a primer plano.
Clásicamente, los síntomas de la hemorragia son de tres etapas, en las que al principio hay una falta de conciencia, luego sigue un intervalo brillante a corto plazo (restauración parcial de la conciencia), que se reemplaza por una falta de conciencia, el inicio del coma. Sin embargo, tal estadificación rara vez se observa, a menudo el espacio de luz se borra o está completamente ausente.
Otros síntomas clínicos:
- amnesia;
- síndrome delirante, oneiroide;
- euforia, comportamiento ridículo, agitación;
- ataques de epilepcia;
- dolor de cabeza, mareos, aumento de la sensibilidad a la luz;
- dilatación de la pupila del lado de la hemorragia;
- otros síntomas que indican compresión cerebral;
- síntomas focales.
Hematoma intracerebral
Está representado por una acumulación limitada de sangre líquida o coagulada (1–100 ml) en la sustancia GM.

Con un hematoma intracerebral, la sangre se acumula en la sustancia del cerebro.
El líquido acumulado en la sustancia modificada genéticamente se caracteriza por los siguientes signos clínicos:
- Comprime las neuronas circundantes, lo que inevitablemente conduce a su necrosis.
- Conduce a un aumento de la presión intracraneal y al desarrollo de edema de GM.
- Provoca la formación de un síndrome de dislocación (en el que una gran cantidad de sangre acumulada conduce a un desplazamiento de las estructuras medianas del cerebro).
El espasmo emergente de los vasos ubicados cerca del hematoma agrava el proceso, aumentando la zona de necrosis. En el 15% de los casos, la sangre irrumpe en los ventrículos del GM (hemorragia ventricular).
La patología se clasifica según la ubicación y el tamaño. Se distingue el tamaño del hematoma:
- pequeño: hasta 20 ml, hasta 3 cm de diámetro;
- medio: hasta 50 ml, hasta 4,5 cm de diámetro;
- grande: más de 50 ml, más de 4,5 cm de diámetro.
Síntomas
La hemorragia intracerebral puede ir acompañada de tres fases (con la presencia de un espacio ligero) o la ausencia de un espacio ligero. La conciencia en estos pacientes está alterada (estupor o coma), lo que puede estar precedido de agitación psicomotora.
La gravedad y la presencia de síntomas focales dependerán del tamaño y la ubicación del hematoma. Muy a menudo, se acompaña de paresia muscular unilateral, afasia, convulsiones epilépticas, una violación de la simetría de los reflejos tendinosos y diferentes diámetros de pupila. También se caracteriza por falta de crítica, amnesia, trastorno de conducta.
Diagnóstico
El diagnóstico lo realiza un neurólogo o neurocirujano, a menudo en consulta con un traumatólogo.

Para hacer un diagnóstico, debe comunicarse con un neurólogo o neurocirujano.
Para determinar la localización de la hemorragia, la gravedad de la condición del paciente y otras tácticas de manejo, se utilizan los siguientes métodos clínicos y de laboratorio:
- Tomando anamnesis, evaluando síntomas, quejas, condición objetiva.
- Análisis clínicos generales de sangre y orina.
- Métodos de diagnóstico por rayos X: le permiten identificar la localización de la fractura (en el 90% de los casos, coincide con la ubicación del hematoma).
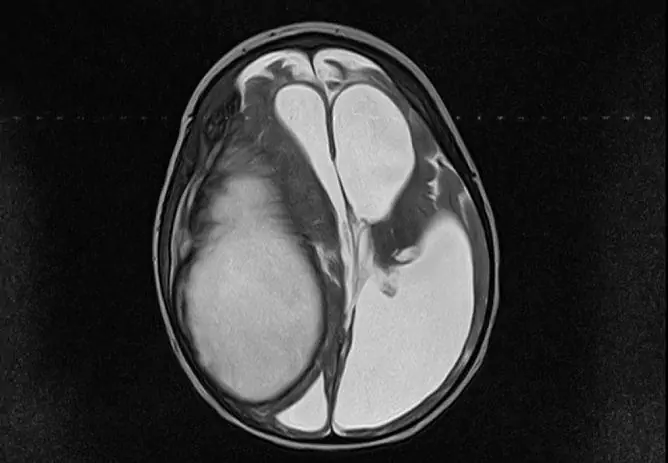
- Imagen de resonancia magnética.
- Angiografía cerebral o angiografía por resonancia magnética (puede indicar el sitio de ruptura de los vasos sanguíneos u otros trastornos vasculares).
Tratamiento
La terapia puede ser conservadora y operativa.
El tratamiento conservador se lleva a cabo con los siguientes tamaños de hematoma:
- epidural: hasta 40-50 ml;
- subdural: espesor no más de 1 cm, desplazamiento de estructuras cerebrales hasta 3 mm, volumen hasta 40 ml;
- intracerebral: el diámetro no supera los 3 cm.
Indicaciones adicionales para la terapia conservadora:
- un estado de conciencia satisfactorio del paciente y la ausencia de síntomas graves con tendencia a la progresión;
- ausencia de signos de compresión de GM, síndrome de dislocación.
Fármacos utilizados en el tratamiento:
- para eliminar el vasoespasmo: ácido aminocaproico, Vikasol, aprotinina, nifedipina;
- para prevenir el edema cerebral: manitol y otros fármacos sintomáticos.
A menudo se realiza una intervención quirúrgica urgente, dirigida a la aspiración de la sangre que sale, la eliminación del hematoma y los focos de aplastamiento, si corresponde, la eliminación de la compresión cerebral, la ligadura de un vaso sangrante.

En algunos casos, se requiere cirugía.
La intervención quirúrgica siempre debe ir acompañada de fluidoterapia, incluidos hemostáticos, descongestionantes y otros fármacos.
Consecuencias de un hematoma cerebral
Las consecuencias de un hematoma cerebral dependen de su ubicación y tamaño, la edad del paciente, las enfermedades concomitantes, la combinación con otros daños en el tejido cerebral y sus membranas, la duración y el grado de deterioro de la conciencia, la oportunidad y la utilidad de la prestación de asistencia calificada.
La mortalidad en los hematomas subdurales es de 50 a 90%. Se observa un resultado predictivamente favorable durante la operación en las primeras 6 horas después de la lesión. El hematoma leve a menudo responde bien al tratamiento conservador y se resuelve en 30 a 40 días. Hay casos conocidos de su cronicidad.
Con la hemorragia intracerebral, el resultado más desfavorable es en el caso de la penetración de sangre en los ventrículos. El 70% de los pacientes después del tratamiento tienen un déficit neurológico incapacitante persistente.
El hematoma cerebral es una enfermedad peligrosa que amenaza la vida del paciente. La prontitud y adecuación del tratamiento, las medidas de reanimación y rehabilitación son los pasos más importantes para reducir el riesgo de muerte o discapacidad.
Vídeo
Ofrecemos para ver un video sobre el tema del artículo.

Anna Kozlova Periodista médica Sobre el autor
Educación: Universidad Estatal de Medicina de Rostov, especialidad "Medicina general".
¿Encontraste un error en el texto? Selecciónelo y presione Ctrl + Enter.