- Autor Rachel Wainwright wainwright@abchealthonline.com.
- Public 2023-12-15 07:39.
- Última modificación 2025-11-02 20:14.
Candidiasis cutánea
El contenido del artículo:
- Causas y factores de riesgo
- Formas de la enfermedad
- Síntomas
- Diagnóstico
- Tratamiento de la candidiasis cutánea.
- Consecuencias y complicaciones potenciales
- Pronóstico
- Prevención
La candidiasis cutánea es una micosis oportunista que afecta las capas superiores de la piel. En pacientes con afecciones de inmunodeficiencia grave, es posible la propagación de la infección, lo que conduce al desarrollo de formas diseminadas de la enfermedad, en las que también se afectan los órganos internos (candidiasis visceral).
La incidencia de infecciones por hongos, incluida la candidiasis de la piel, aumenta cada año. Esto se debe en gran parte al uso irracional generalizado de fármacos antibacterianos.
Causas y factores de riesgo
El agente causante de la candidiasis de la piel son los hongos similares a las levaduras del género Candida. Pertenecen a la microflora condicionalmente patógena y normalmente viven en la membrana mucosa de la vagina, la boca, los intestinos y también en la piel. La activación de una infección por hongos y el desarrollo de la enfermedad ocurre en el caso de una disminución de las defensas generales del cuerpo y una violación de la microbiocenosis normal.

Los factores de riesgo para el desarrollo de candidiasis cutánea son:
- enfermedades metabólicas (diabetes mellitus, obesidad, disproteinemia);
- disbiosis intestinal;
- enfermedades somáticas crónicas;
- condiciones de hipovitaminosis;
- hiperhidrosis;
- terapia con antibióticos, corticosteroides o citostáticos;
- vaginitis;
- tomando anticonceptivos orales.
También hay una serie de factores ambientales, cuya influencia aumenta el riesgo de desarrollar candidiasis cutánea. Estos incluyen, en primer lugar, alta humedad y temperaturas ambientales elevadas, que crean las condiciones óptimas para la vida de los hongos Candida y ayudan a que la infección se active. Es por eso que la candidiasis de la piel a menudo se diagnostica en lavavajillas, amas de casa, trabajadores de baños y piscinas. Se crean condiciones similares que conducen al desarrollo de hongos en la piel cuando se usa ropa hecha de telas artificiales que no dejan pasar el aire.
La candidiasis de la piel se detecta a menudo en los trabajadores de las confiterías. En las materias primas utilizadas en la industria de la confitería, los hongos están presentes en cantidades considerables. En condiciones de alta temperatura ambiente, aumenta la sudoración cutánea, lo que crea condiciones favorables para el desarrollo de lesiones micóticas. Un requisito previo para su aparición es la maceración sistemática de la piel de las manos de los trabajadores con ácidos orgánicos (manzana cítrica, láctica) y sustancias azucaradas.
Formas de la enfermedad
Dependiendo de la ubicación de la lesión, la candidiasis de la piel se divide en las siguientes formas:
- candidiasis de la piel genital (generalmente ocurre en combinación con daño a las membranas mucosas de los órganos genitales);
- candidiasis de pliegues grandes (inguinales, axilares) de la piel (intertrigo candidiásico);
- candidiasis de la piel de los pies, manos y espacios interdigitales;
- foliculitis por candidiasis: lesión micótica de los folículos pilosos del cuero cabelludo, axilas, bigotes y barba (candidiasis de la piel del rostro);
- dermatitis del pañal: afecta la piel del perineo en bebés y pacientes postrados en cama cuando se usan pañales (la forma más común de candidiasis cutánea en niños);
- Candidiasis cutánea con vendaje: ocurre en la espalda en pacientes postrados en cama, así como debajo de yesos en condiciones de mayor humedad de la piel (especialmente en pacientes con diabetes mellitus).
Síntomas
Las lesiones en la candidiasis de la piel generalmente se ubican inicialmente en grandes pliegues naturales (en la ingle, axilas, entre las nalgas y debajo de las glándulas mamarias). En el futuro, pueden extenderse a otras partes del cuerpo, lo que lleva al desarrollo de candidiasis de la piel de la cara y los genitales.
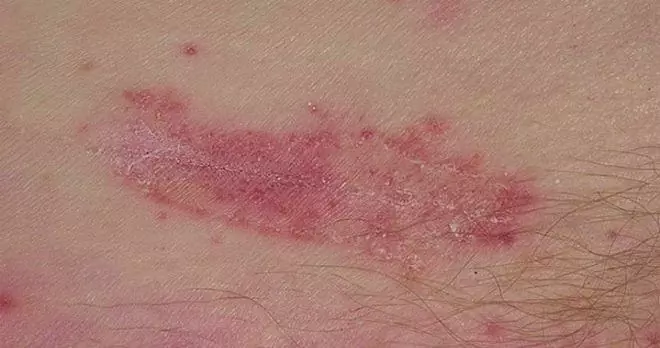
En el área afectada, aparecen áreas edematosas hiperémicas en la piel, cuya superficie está cubierta de pápulas, pústulas y vesículas. Después de la apertura de las burbujas, se forma erosión en su lugar, con bordes festoneados claramente delineados. La superficie erosiva es lisa y brillante, cubierta con una característica flor blanquecina. En la periferia de la lesión hay pústulas, vesículas, manchas edematosas-eritematosas, pápulas ubicadas por separado.
Con la candidiasis de la piel de la cara, las pequeñas erupciones burbujeantes se localizan principalmente alrededor de la región perioral. Además, los pacientes se quejan de convulsiones y grietas en las comisuras de la boca, aumento de la sequedad de la piel.
La dermatitis del pañal es la forma más común de candidiasis cutánea en los niños. La causa de su aparición suele ser una violación de las reglas de cuidado higiénico del niño. El síntoma principal de la dermatitis del pañal es la aparición en la piel inflamada del perineo de erupciones vesicular-pustulosas o una erupción escamosa, que se acompañan de picazón intensa.
La candidiasis de la piel de los espacios interdigitales se suele observar en personas que suelen estar en contacto con el suelo (vecinos rurales, trabajadores de invernaderos e invernaderos, propietarios de casitas de verano) y niños en edad preescolar. Se caracteriza por el enrojecimiento de la piel entre los dedos y la aparición de pequeñas burbujas en ella.
La candidiasis de la piel genital en la mayoría de los casos se combina con balanitis fúngica, balanopostitis en hombres o colitis, vulvovaginitis en mujeres.
En casos raros, la candidiasis de la piel adquiere un curso crónico. Muy a menudo, esto se ve facilitado por defectos en los linfocitos T, es decir, un sistema inmunológico insuficiente. Las exacerbaciones de la enfermedad ocurren varias veces al año, con cada exacerbación, el área afectada aumenta ligeramente. En los casos más graves, aparecen infiltrados en la piel, que tienen contornos delineados indistintamente, cuya superficie, en el momento de la exacerbación, está cubierta de costras serosas sanguinolentas perforadas con filamentos de micelio.
Diagnóstico
Para confirmar el diagnóstico, se toma un raspado de la lesión para su posterior microscopía directa (la detección de células de forma ovalada con pseudomicelio fúngico es un signo diagnóstico de candidiasis).

Fuente: likar.info
Además, para determinar el patógeno, se pueden utilizar métodos de ensayo inmunoabsorbente ligado a enzimas (ELISA), reacciones de inmunofluorescencia (RIF) y diagnósticos de PCR.
La cuantificación de los hongos Candida tiene mayor valor diagnóstico, ya que están presentes en la piel y mucosas de una persona y en condiciones normales. Para ello, se realiza un examen bacteriológico del material de raspado (inoculación en medio de Sabouraud). Además, este análisis le permite identificar con precisión el patógeno y, lo que es más importante, determinar su sensibilidad a los agentes antifúngicos.
Para identificar enfermedades concomitantes que podrían provocar el desarrollo de candidiasis cutánea, se prescriben además las siguientes pruebas de laboratorio:
- determinación de anticuerpos contra el VIH;
- inmunograma;
- determinación de la concentración de glucosa en el suero sanguíneo;
- análisis de sangre clínico.
La candidiasis cutánea requiere un diagnóstico diferencial con las siguientes enfermedades:
- lupus eritematoso;
- herpes genital recurrente;
- favus (liquen de lobo, costra);
- psoriasis de los pliegues cutáneos;
- dermatitis seborreica;
- eczema.
Tratamiento de la candidiasis cutánea
La terapia para la candidiasis cutánea consiste en tomar agentes antifúngicos:
- preparaciones del grupo de los azoles (fluconazol, econazol, miconazol, clotrimazol, isoconazol, ketoconazol);
- antibióticos antifúngicos (levorina, natamicina, anfotericina B, nistatina);
- otros fármacos antimicóticos (preparados de ácido undecilénico, naftifina, terbinafina, ciclopirox, cloruro de decualinio, flucitosina).
En el caso de lesiones únicas, los agentes antifúngicos se usan tópicamente, en forma de ungüentos.

Fuente: napalce.ru
Con un proceso generalizado, el tratamiento local se combina con el tratamiento sistémico, es decir, el uso de ungüentos antimicóticos se acompaña de la ingesta de medicamentos de la misma acción en el interior. La duración del curso, la frecuencia de toma de medicamentos y su dosificación la determina en cada caso un dermatólogo.
¡La automedicación es inaceptable! Exceder la dosis requerida puede conducir al desarrollo de un efecto tóxico, significativamente pronunciado en los antibióticos antifúngicos, y una dosis insuficiente contribuirá a la transición de la enfermedad a una forma crónica y al desarrollo de resistencia del patógeno a la terapia tradicional.
El tratamiento de la candidiasis intestinal, además de eliminar el patógeno, tiene como objetivo restaurar sus funciones, fortalecer las defensas del organismo del paciente y tratar enfermedades concomitantes.
La terapia compleja de la candidiasis cutánea incluye una dieta baja en carbohidratos, especialmente los de fácil digestión (azúcar, confitería, miel).
Durante el tratamiento, la piel de las lesiones debe mantenerse limpia y seca.
Consecuencias y complicaciones potenciales
Sin el tratamiento necesario, la candidiasis cutánea puede volverse crónica, resistente a la terapia estándar. Con cada recaída, el proceso patológico se expande, afectando nuevas áreas de la piel.
Con un debilitamiento significativo del sistema inmunológico, la candidiasis de la piel puede convertirse en una forma grave común con el desarrollo de daño a los riñones, cerebro, corazón, ojos e hígado, anemia, osteoporosis, neumonía fúngica. Las complicaciones potencialmente mortales son la meningitis por Candida y la endocarditis.
La ingestión de hongos Candida en la circulación sistémica en combinación con un estado de inmunodeficiencia amenaza el desarrollo de sepsis micótica, que en la mayoría de los casos termina en muerte.
La erosión formada en la piel es la puerta de entrada para una infección bacteriana secundaria, debido a la cual la candidiasis de la piel puede complicarse por el desarrollo de enfermedades purulentas (furúnculo, flemón).
Pronóstico
El pronóstico, sujeto a un diagnóstico preciso, tratamiento oportuno y completo, es favorable. El pronóstico es ligeramente peor en pacientes con inmunidad reducida y presencia de enfermedades concomitantes. En este caso, la candidiasis de la piel puede volverse crónica, lo que lleva al desarrollo de complicaciones.
Prevención
La prevención de la candidiasis cutánea incluye:
- el uso de antibióticos solo en presencia de indicaciones estrictas en la dosis prescrita por el médico;
- normalización del peso corporal;
- corrección de los niveles de glucosa en suero;
- negativa a usar ropa ajustada hecha de tejidos con malas propiedades higroscópicas;
- detección y tratamiento oportunos de otras formas de infección por hongos (candidiasis de la cavidad oral, membranas mucosas, placas ungueales).
Video de YouTube relacionado con el artículo:

Elena Minkina Doctora anestesióloga-resucitadora Sobre el autor
Educación: se graduó en el Instituto Médico Estatal de Tashkent, especializándose en medicina general en 1991. Cursos de actualización aprobados repetidamente.
Experiencia laboral: anestesióloga-resucitadora del complejo de maternidad de la ciudad, resucitadora del departamento de hemodiálisis.
La información es generalizada y se proporciona únicamente con fines informativos. A la primera señal de enfermedad, consulte a su médico. ¡La automedicación es peligrosa para la salud!